
列島縦断AMR対策
事例紹介シリーズ
TOP > 列島縦断AMR対策事例紹介シリーズ > Big gunプロジェクトで抗菌薬適正使用を推進
チームの取り組みが浸透、適正使用が根づいてきた
抗緑膿菌抗菌薬の使用量が有意に減少
プロジェクト発足以降、具体的にどのような成果が得られましたか。
大路氏 われわれは当院における約8年間のデータ(2009年1月~2016年12月)を分析し、プロジェクトの長期的な影響を検討しています1)。その結果、抗緑膿菌抗菌薬の平均月間使用量を2011年以降有意に減らすことができました。すなわち、2009年における抗緑膿菌抗菌薬の平均月間DOTs(days of therapy;抗菌薬使用日数)は85.5(1,000患者日数あたり)だったのに対し、2016年には54と、7年間で約37%減少しました。このうちカルバぺネムについては、2009年に26.7だったのが2016年には13.5と、50%近くも減少しています。また2009年から2016年にかけて、抗緑膿菌抗菌薬レボフロキサシンに対する感受性は大幅に改善し、現在は80%以上をほぼ維持できています。さらに、MRSA検出患者の割合およびMRSA発生率は有意に減少しました。
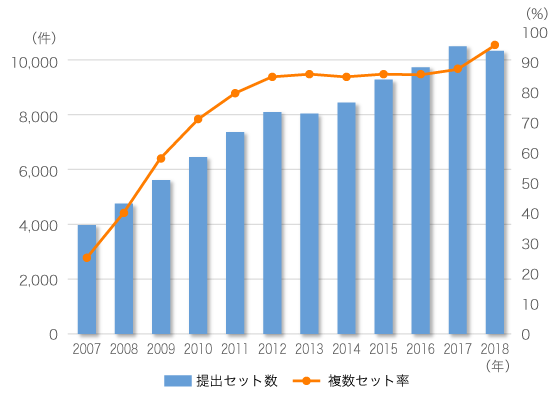
敗血症や菌血症が疑われる場合、血液培養を行って原因菌を特定し、有効な抗菌薬を投与することが重要です。また血液培養による菌の検出率を上げるには、2セット以上採取することが望ましいとされています。そのため、血液培養を実施していない症例は積極的にピックアップし、根気強く介入をくり返してきました。その結果、最近では血液培養2セット率が上がり、80~90%台を維持するまでになっています(図2)。病院によっては看護師が血液培養を取らないところもありますが、当院では看護部の理解と協力が得られたことで、現在は看護師が培養を取ることが普通になっています。
チームの取り組みが浸透してきたのですね。
大路氏 そうですね。はじめは広域抗菌薬を用いて治療を始め、培養結果が出たら狭域抗菌薬に絞り込むことをde-escalationといいますが、最近ではきちんと血液培養を取り、de-escalationも自動的にしてくれる科が増えました。なかには、まったくピックアップの対象に上がらなくなった科もあります。当院は大学病院という性格上、医師の入れ替わりも多いのですが、このように母体の文化が育てば、外から新しい医師が来ても同じように対応してくれることが期待できます。
また実際にリストをチェックしている薬剤師によれば、月曜日を区切りに抗菌薬投与の要・不要を判断し不要な投与を中止する医師が、ここ数年増えてきた印象があるそうです。「月曜日締めでリスト作成・精査→火曜日に会議・電話連絡」という流れが院内で認知され、一種の抑止力になっているのではないかと思われます。
これまでをふり返って、改めて感じることはありますか。
大路氏 われわれの取り組みは外交と同じで、「いかに各科のトップとうまく折衝するか」という側面があります。すなわち理想は理想として、ではどこに落としどころを持ってくるか。これまでの取り組みを通じて、各科で顔見知りの医師ができ、細かい交渉を一緒に詰めてくれる医師が、若手から中堅までかなり増えました。また新しく着任した若手医師のなかには、われわれの活動を理解し好意的にとらえてくれる人もいて、時代が変わってきたことを感じます。
不要な抗菌薬削減に取り組み、よりドラスティックな改善をめざす
今後の課題を挙げるとすれば、どのようなことでしょうか。
大路氏 これまで同様、ドラスティックな改善を今後もさらにしていかなければいけないと考えています。町から交番がなくなると犯罪が増えるのと同じで、毎週同じ取り組みをくり返すことで交番のような役割は果たせているとは思うのですが、それに甘んじているだけでいいのか。より積極的に適正使用を推進し、不要な抗菌薬の削減にもっと取り組んでいきたいと考えています。
例えば査察対象の抗菌薬だけでなく、対象に入っていない抗菌薬、具体的には術後の抗菌薬をいかに減らしていくか、現在検討しているところです。これについては以前、第3世代セフェム系経口薬のセフペカンを院内採用から外しました。その際は払い出しデータからたどって該当診療科に使用目的を確認し、術後の予防投与は意味がないこと、一部耐性菌が増える可能性があることを説明し、全科の了解を得たうえで採用を中止したという経緯があります。
また、チームのスタッフは入れ替わるので、いかにスムーズに引き継ぐかも大切です。特に薬剤師のバトンタッチは、一番のキーになると考えています。幸いこれまでのところ、勉強熱心な薬剤師が手を挙げてくれ、引き継ぎもうまくいっていますが、リストの作成は時間も手間もかかり、担当薬剤師の労力に依存しているのが現状です。
お話を伺ってきて、薬剤師の果たす役割が大きいと感じました。
大路氏 薬剤部の払い出しデータを使って、薬剤師主導でチェックを進めるというやり方は、プロジェクト発足当初からの特徴です。薬剤師が主導する一番のメリットは、抗菌薬投与のデータを後ろ向きに追いかける際に、払い出しデータを自分の部署で一瞬のうちに出せることです。ほかの職種にはできませんし、仮にデータをもらってもどこを見たらいいかわからないでしょう。単にチームに加わり会議に出てもらうのではなく、むしろ薬剤師主導でやってきたことが、われわれの取り組みがここまで長く続いた理由ではないかと思っています。
相手の立場になって関係性を保つ努力を
まずは優先度が高いケースに集中
Big gunプロジェクトでは、地域の医療機関に対する教育も行っているそうですね。
 大路氏 当院の連携施設以外にも、地域の薬剤師や臨床検査技師の方が数多く見学に来ています。またエキスパートメディカルスタッフプログラムの受講者や、県立病院群や急性期病院群のスタッフの見学も受け入れています。あとは横のつながりですね。例えば、友人が働いている病院で新しく薬剤師主導でシステムを立ち上げるという時に、薬剤師の方に実際の作業を見てもらったりしています。最近では多くの病院で病棟薬剤師が配置され、マンパワーを有効に使いたいということで、神戸はもとより関東や西日本の基幹病院からも見学に来ます。
大路氏 当院の連携施設以外にも、地域の薬剤師や臨床検査技師の方が数多く見学に来ています。またエキスパートメディカルスタッフプログラムの受講者や、県立病院群や急性期病院群のスタッフの見学も受け入れています。あとは横のつながりですね。例えば、友人が働いている病院で新しく薬剤師主導でシステムを立ち上げるという時に、薬剤師の方に実際の作業を見てもらったりしています。最近では多くの病院で病棟薬剤師が配置され、マンパワーを有効に使いたいということで、神戸はもとより関東や西日本の基幹病院からも見学に来ます。
ほかの病院でこうした取り組みをしようという場合、何かアドバイスはありますか。
大路氏 他施設の医師から聞くクレームで一番多いのが、「制限だけはするが、解決策は提示しない」ということです。「実際の治療をよくわかっていないのに、『とにかく投与を中止しろ』と言われると一番腹が立つ」、と。やはり「相手の立場になって言う」「専門家ではないことを自覚しながら言う」ことが、特に感染症内科がない病院の場合は大切だと思います。幸い当院は感染症内科があるので、込み入った症例は感染症内科にコンサルトし、納得してもらうようにしていますが、そうでなければ本当に介入が必要なケースだけに絞り、そこに集中することが、まずは大切だと思います。
マンパワーの問題もあります。地域の基幹病院でも、実質一人で感染制御対策に携わっているところは多く、コンサルトを受けながら患者も診に行くことは難しいでしょう。人数が限られているのであれば、やはり相手の立場になって関係性を切らないようにしつつ、できる範囲、特に優先度が高いと思われる範囲から取り組んでいくというのが、現実的な方向性ではないかと考えています。
(このインタビューは2019年8月26日に行いました)
参考文献
- 1) Kimura T, et al: Infection 46: 215-224, 2018


